At skelne mellem kerneydelse og serviceydelse i sundhedsvæsenet giver ingen mening. Det hele spiller ind på patientens samlede oplevelse af forløbet.
Af Søren Bechmann
I mere end ti år har jeg beskæftiget mig med service, serviceprocesser og servicedesign, og jeg har skrevet en række bøger om emnet. For snart fire år siden fik min hustru, Helle, en hjerneblødning. Hun er i dag svært fysisk handicappet og kognitivt meget udfordret, og hun er blevet tildelt førtidspension.
Mit faglige ståsted kombineret med min rolle som pårørende har givet anledning til en række observationer i forbindelse med den rejse i sundhedssystemet, som jeg har været igennem sammen med Helle. Især rejsen fra ulykken indtraf, til hun blev udskrevet knap fem måneder senere.
Med afsæt i min personlige oplevelse vil jeg i denne artikel fokusere på en række temaer, der for mig at se er væsentlige, når talen falder på service i sundhedsvæsenet. Jeg afslutter artiklen med fire konkrete anbefalinger.
Ydelse og oplevelse
Er “service” en del af kerneydelsen i sundhedsvæsenet? Det er der uden tvivl mange meninger om, og det kan sikkert være vanskeligt at afgøre, hvor kerneydelsen starter og slutter. Set udefra er diskussionen imidlertid overflødig, fordi det for patienten og den pårørende er én stor pærevælling. Patienten og den pårørende er på en rejse, der omfatter alle former for kontakt med et hospital på mange forskellige niveauer, ofte på tværs af en stor del af hospitalets organisation, og alle kontaktpunkter bidrager til forløbet.
Om man fra et lægefagligt udgangspunkt mener, at problemer med at læse en indkaldelse, en sygeplejerskes adfærd, et møde med en rengøringsassistent eller manglende parkeringsmuligheder uden for hospitalet kan kaldes kerneydelse eller ej, er ligegyldigt. Det centrale er, at mange forskellige forhold indgår i patientens og den pårørendes samlede oplevelse, og at forholdene er medvirkende til at påvirke et hospitalsforløb og oplevelsen af forløbet.
Overblik er centralt
Da Helle blev syg, befandt jeg mig pludselig i en situation, som jeg på ingen måder havde ønsket mig – uden overblik og med en uhyre udfordret hukommelse. Situationen betød ofte, at jeg havde problemer med at forstå, hvad der blev sagt. Og dårligt kunne huske, hvad der var sket, eller hvad jeg havde fået at vide, at der skulle ske.
Der findes forskellige eksempler på serviceprocesser, hvor man som bruger ikke ved, hvad der kommer til at ske. I rollen som pårørende er man ikke på valg. Samtidig kan man være følelsesmæssigt påvirket i en grad, som i sig selv betyder, at man har vanskeligt ved at huske, hvad der skete for lidt siden, og der er måske ikke nogen, der fortæller, hvad der skal ske i morgen, i overmorgen eller længere frem.
I forbindelse med pludselig sygdom har patient og pårørende måske ikke overblikket, fordi de ikke har prøvet det før. De oplever måske også, at der ikke er andre, der har et overblik, fordi flere forskellige hospitaler, afdelinger, læger og behandlere er involveret, uden at nogen følger med fra ankomsten i akutmodtagelsen over intensivafsnit videre gennem forskellige sengeafdelinger, genoptræning etc.
De eneste, der er med på hele rejsen, er patienten og den pårørende, som altså hverken har særlige forudsætninger eller muligheder for at forstå og gennemskue forløbet. Overblik – eller mangel på samme – kan være afgørende for den samlede oplevelse og vurdering af et forløb. Og det manglende overblik kan i høj grad være med til at øge smerten.
Interne regler
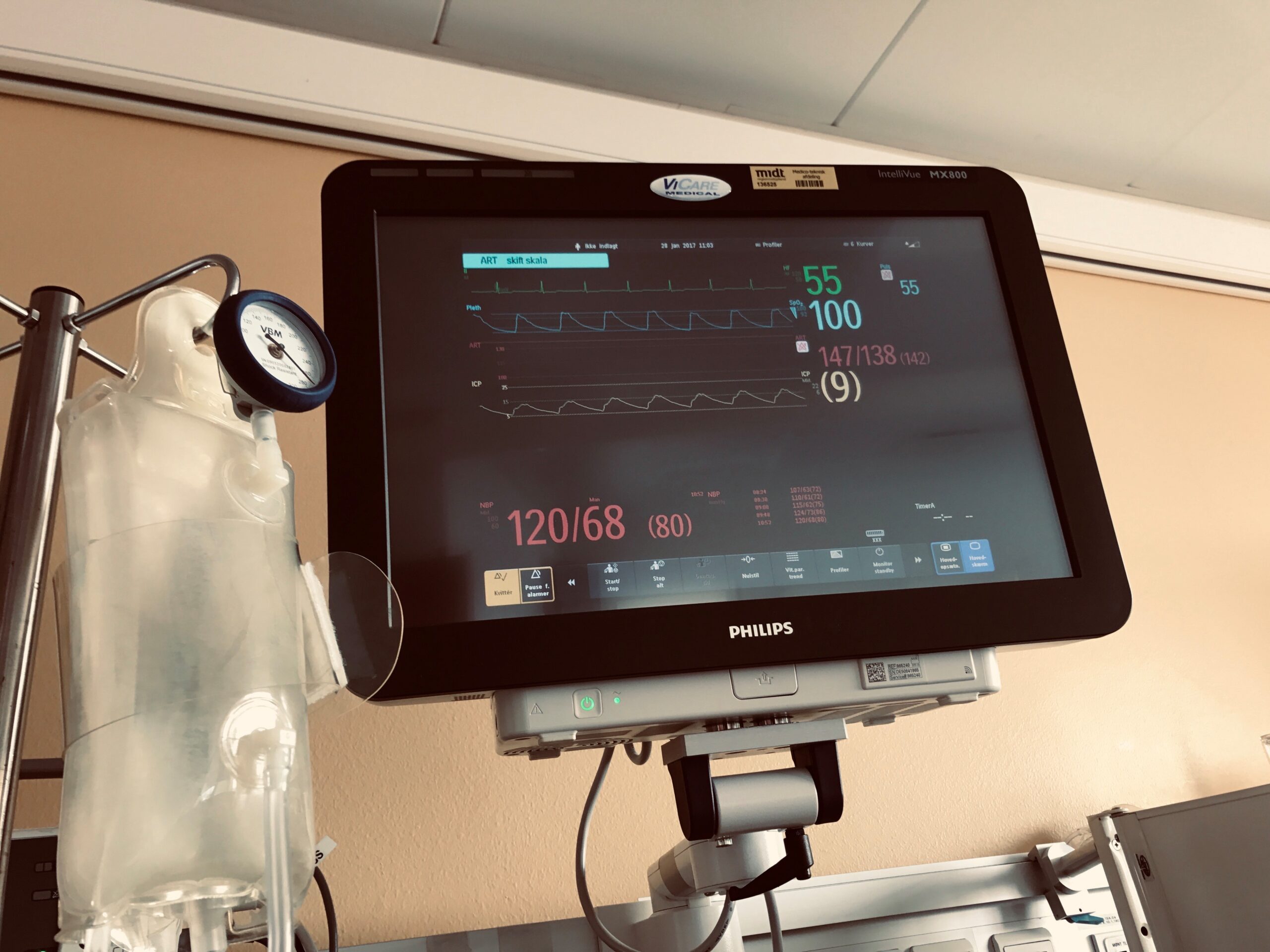
Jeg sad 4-5 døgn ved Helles seng i den mest kritiske fase. Noget af det eneste, jeg brugte tiden på, var at holde øje med de skærme, hvor man kan aflæse hjerterytme, puls, blodtryk og sikkert mange andre ting.
På et tidspunkt spurgte jeg til et gult tal i en parentes, som var omkring 13. Jeg fik af en venlig sygeplejerske at vide, at tallet var et udtryk for trykket i hjernen – så længe det var under vist nok 25, så var der ingen grund til bekymring. Nu havde jeg lige pludselig noget at holde øje med. Tallet ændrede sig nogle gange. Men det kom aldrig i nærheden af 25, mens jeg kiggede på det.
Hjemme ringede jeg hver morgen og aften til hospitalet – det var det sidste jeg gjorde, inden jeg gik i seng, og det første jeg gjorde efter jeg var stået op – og spurgte blandt andet til tallet. Jeg oplevede nogle gange, at man ikke ville oplyse mig tallet. Jeg fik at vide, at det så fint ud. Men det præcise tal kunne jeg ikke få. Det irriterede mig grænseløst. Nu havde jeg endelig fået et tal at holde øje med. På afdelingen havde man jo selv forklaret mig, hvorfor det var vigtigt. Og nu ville man f***** ikke give mig den oplysning, som jeg efterspurgte.
Da jeg en aften talte med en sygeplejerske, som ikke ville oplyse tallet, “truede” jeg med at køre op på hospitalet igen, for så kunne man jo ikke forhindre mig i at se tallet. Det fik hende trods alt til at oplyse tallet.
Når verden bliver overvældende og kaotisk, når ingen kan stille garantier og svare ordentligt på spørgsmål om liv og død, har man måske behov for at klamre sig til et gult tal på en skærm. Fordi det er enkelt, konkret, til at forstå og til at forholde sig til. Og fordi man som en uhyre sårbar pårørende kan have brug for at skabe mening og finde holdepunkter.
Hvis der så, af en eller anden grund, findes en intern regel om, hvad man oplyser til pårørende, skal reglen naturligvis kommunikeres rundt i systemet. Og alle skal følge den.
Klar kommunikation
Da jeg første gang mødte den kirurg, der opererede Helle, fortalte hun, at blødningen var lille og let tilgængelig. Den formulering hørte jeg flere gange og læste noget tilsvarende i Helles journal. Jeg blev derfor meget overrasket, da den samme kirurg i forbindelse med en undersøgelse et års tid senere forklarede, at blødningen jo havde været stor og svært tilgængelig. Min genlæsning af journalen bekræftede dette.
Til tider læser vi det, som vi gerne vil læse og hører det, som vi gerne vil høre. Ikke mindst når vi er pressede, rystede og i krise. Og passer informationerne ikke til vores verdensbillede, kan vi finde på at overskrive dem.
Man kan overveje, om min misforståelse gjorde nogen forskel. Havde det hjulpet, at jeg fra starten havde haft et mere realistisk og rigtigt billede af, at blødningen var stor og svært tilgængelig? Eller betød det noget for optimismen og kampånden, at jeg hørte det, som jeg gerne ville høre, altså at blødningen var lille og let tilgængelig?
En ven fortalte om, hvordan hun var sammen med en søster og far var til en samtale med en læge om hendes mor, der lå for døden. Da de tre forlader samtalen, var far lettet: Mor ville have lang tid endnu. Søsteren mente, at moderen havde nogle måneder, måske et halvt år, endnu. Mens min ven havde hørt lægen sige, at det var et spørgsmål om dage…
Budskabet afhænger af modtageren. Mennesker i krise har brug for, at man forklarer sig i et letforståeligt sprog. Der er lige så banalt, som det er indlysende. Ikke desto mindre er det fortsat en kæmpe udfordring.
Relationen er vigtig
På turen gennem sundhedssystemet mødte jeg gennem de 5-6 måneder en bred vifte af personale. Læger, sygeplejersker, neuropsykologer, fysioterapeuter og diætister. Om de hver for sig var fagligt dygtige, var vanskeligt at vurdere – jeg havde ingen forudsætninger for at vurdere det og ikke noget at sammenligne med.
Til gengæld havde jeg ingen problemer med at vurdere deres personlighed og deres måde at ”være på”. Og dem, der gjorde det største indtryk, som jeg fæstede mest lid til, og som jeg fortsat kan huske, havde noget til fælles: De var venlige, rolige, gode til at kommunikere og havde en god fornemmelse for at leve sig ind i mine børns og min situation.
Relationen er central i mange serviceydelser, og jo bedre relationen er mellem parterne i ydelsen, jo større er sandsynligheden for en god serviceydelse og -oplevelse. Og det gælder også i forbindelse med sundhedsydelser. Så jo bedre serviceleverandøren i form af hospitalet, lægen eller sygeplejersken er til at skabe en relation til brugeren i form af patienten eller den pårørende – og jo bedre brugeren er til at indgå i relationen og spille den fornødne rolle – jo bedre bliver såvel ydelse som oplevelse ofte.
I nogle sammenhænge er det utvivlsomt en udfordring at få patient og pårørende til at forstå og acceptere de sammenhænge, som de skal indgå i for at modtage sundhedsydelsen. Hvis rollerne ikke spilles – eller ikke spilles, som hospitalet har planlagt – kan ydelsen ende uhensigtsmæssigt, hvilket måske især vil falde tilbage på hospitalet. For det må alt andet lige være hospitalets opgave at forberede patienten, afstemme forventninger og forklare, hvad der skal ske.
Men relationsrollen stiller også krav til sundhedspersonalet. I USA har man studeret forskellen på læger, der mindst én gang er blevet sagsøgt af deres patienter, og læger, der aldrig er blevet sagsøgt. Forskellen på de to grupper havde intet at gøre med faglighed eller kerneydelse. De læger, der aldrig var blevet sagsøgt, skilte sig ud ved at være bedre til at lytte. De var mere empatiske og pædagogiske, og de gav patienterne fornemmelsen af god tid, samtidig med at de havde humor.
Med andre ord findes der i USA uden tvivl læger, der aldrig har begået en lægefaglig fejl, men som ikke desto mindre sagsøges, fordi de ikke er gode til at lytte, ikke er empatiske, ikke er pædagogiske, ikke bruger tilstrækkelig tid på patienterne og ikke har humor (1).
Den gode omgangstone
På et tidspunkt overværede jeg to fysioterapeuter, der arbejdede med Helle. Pludselig træder en læge ind på stuen. Uden at hilse begynder han at tale om, at det fremgik af journalen, at Helle på et tidspunkt havde bevæget begge arme. Og det ville han se, før han troede det. Jeg sagde til ham, at jeg havde set det.
Lægen svarede, at han fortsat var i tvivl og tilføjede: “Du må jo forstå, at når vi opererer i hjernen, kan det i sig selv betyde, at der opstår flere skader”. Hvorefter han drejede rundt og gik igen. De to fysioterapeuter kiggede ikke op en eneste gang. De skulle ikke have noget sagt. Den ene lagde en trøstende hånd på min skulder, da hun gik.
Evnen til at lytte, empati, pædagogik, tid og humor spiller en rolle i vurderingen af en læge. Derudover spiller omgangsform og -tone en vigtig rolle, ikke mindst når patienter og pårørende er til stede.
Den måde, man taler til og om hinanden på arbejdspladsen, handler også om tillid og respekt og fortæller dermed noget om, hvordan man ser på hinandens arbejde og status. Generelt vidner den gode omgangstone om, at der er et godt samarbejdsklima på arbejdspladsen, og at man respekterer hinanden.
Både den gode og den dårlige tone smitter, og omgivelserne mærker hurtigt, hvis tonen er dårlig. Så en god omgangstone har i høj grad også betydning for patientoplevelsen og for den måde, patienter og pårørende oplever stemningen på en afdeling på.
Krævende at være pårørende
Den pårørende til et menneske, der overlever en hjerneblødning, bliver ofte mødt af en omverden, der peger på, at “det er da godt, at hun overlevede”. Men før eller siden kan man ikke undgå at stille sig selv det spørgsmål, om det nu faktisk også var godt. For nu er det et helt andet menneske, man møder. Et menneske, hvor tilværelsen er vendt på hovedet, og hvor livskvalitet er fuldstændig forandret. Et menneske, som ikke længere kan indgå i den samme rolle som hustru, forælder, søster og ven.
Når man er pårørende til et menneske, der får en alvorlig hjerneblødning, mister man uden helt at miste. Det kan det for mange udenforstående være svært at forholde sig til. I omgivelsernes regnestykke er det nemmest og tæller mest, hvis man mister til døden.
Oveni den ofte vanskelige situation indtræder den pårørende i en rolle, som man på ingen måder ønsker sig, og som man ofte ikke har nogen som helst erfaring med eller forudsætninger for at udfylde. Man bliver ufrivilligt frivillig, og man får en lang række kasketter på: Projektleder, koordinator, sygehjælper, kok og rengøringsassistent.
I et foredrag for pårørende i Hjerneskadeforeningen indledte foredragsholderen med at sige, at risikoen for, at de tilstedeværende selv ville blive syge, få stress, opleve søvnproblemer, påbegynde et misbrug eller blive skilt var mange gange større end resten af befolkningen. Og således opmuntret tog vi så fat på aftenens program…
Udmeldingen chokerede mig. Efterfølgende er jeg dog ikke et sekund i tvivl om, at det er rigtigt. Det er fast arbejde at være pårørende, og ofte føler man sig overset og ignoreret. Men i forhold til at holde tungen lige i munden på vegne af en alvorligt syg patient, er en pårørende uhyre vigtig. Og man kommer hurtigt til at tænke på, at uden en ressourcestærk pårørende vil mange patienter være virkeligt udfordret.
Fire anbefalinger
Min oplevelse med Helle har givet mig anledning til en række anbefalinger, der muligvis er banale og åbenlyse, men som forløbet ikke desto mindre peger på:
- Overblik kan være centralt for det samlede forløb og den samlede vurdering. Ikke mindst derfor skal overblik prioriteres og formidles.
- Sørg for at den ene hånd ved hvad en anden laver. Hvis der indføres interne regler, skal alle kende til dem og følge dem.
- Mennesker i krise har brug for, at man forklarer sig ofte og i et letforståeligt sprog. Fagpersonen skal sikre sig, at budskabet modtages som det er forventet.
- Empati og en stærk relation trumfer ikke kerneydelsen. Men den understøtter den. Det er ligegyldigt, hvor kerneydelsen starter og slutter. For patienten og den pårørende smelter tingene sammen i en samlet oplevelse
Referencer
- Gladwell, Malcolm: “Blink: The Power of Thinking Without Thinking”, Back Bay Books, 2007.