COVID-19-epidemien har haft masser af bump på vejen for patienter og pårørende, og det er vigtigt, at samfundet og sundhedsvæsenet drager læring af forløbet.
Af Johanne Kure, Morten Freil og Klaus Lunding
COVID-19-epidemien og den medfølgende nedlukning af samfundet og reducerede aktivitet i sundhedsvæsenet har haft betydelige konsekvenser for patienter og pårørende. Både på kort og lang sigt vil mennesker, der lever liv berørt af fysisk eller psykisk sygdom, mærke epidemiens følger.
Her og nu kommer det for eksempel til udtryk i forsinket behandling, mistrivsel, isolation og ensomhed. På længere sigt er det ikke usandsynligt, at vi vil se øget dødelighed, nedsat livskvalitet og fysiske funktionsnedsættelser blandt patienter og pårørende som følge af, at sundhedsvæsenet og samfundet i en længere periode ikke har været tilgængeligt.
COVID-19-epidemien kommer til at sætte sit præg på patienter, pårørende og sundhedsvæsen længe endnu, men forhåbentlig bliver det ikke kun i form af flere og mere alvorlige sygdomsforløb.
Det seneste år har nemlig også bragt nye initiativer og vigtige erfaringer med sig. Hvis landets ledere og beslutningstagere formår at gribe og videreudvikle potentialerne, kan de bidrage positivt til det fremtidige sundhedsvæsen. Læring af krisen kan afbøde nogle af de konsekvenser, patienter og pårørende står overfor, og det kan ruste sundhedsvæsenet til fremtidige krisetider.
I det følgende vil vi fokusere på et par af de områder, hvor samfundet og sundhedsvæsenet set i et patient- og pårørendeperspektiv med fordel kan drage læring af COVID-19-epidemien.
Mange henvendelser fra borgere
Gennem hele epidemien har der været en lind strøm af information fra myndighederne til befolkningen. Regeringen og sundhedsmyndighederne har været dygtige til at give generelle anbefalinger til, hvordan man som privatperson skal agere og navigere i et COVID-19-præget samfund.
Men når man lever med kronisk eller alvorlig sygdom tæt inde på livet som patient eller pårørende, kan man have nogle specifikke spørgsmål, som ikke er dækket af de generelle anbefalinger. Den situation har rigtig mange mennesker befundet sig i, og mange har fundet svar hos patient- og pårørendeforeninger og andre civilsamfundsorganisationer.
Patient- og pårørendeforeningerne har under hele epidemien fået ekstraordinært mange henvendelser fra borgere, som har behov for at få myndighedernes mange generelle råd og anbefalinger oversat til mere individuelle råd.
Gode svar kræver baggrundsviden
Nogle patienter har selv googlet sig til rådgivningens telefonnummer, mens andre er blevet henvist af deres praktiserende læge eller en fagperson på hospitalet, som har haft svært ved at rådgive om livskvalitet, ensomhed, isolation og mere sygdomsspecifikke spørgsmål. Det er spørgsmål, som foreningerne er særligt dygtige til at svare på.
Men et godt svar kræver baggrundsviden, og COVID-19-tiden har vist, at der er rum for forbedring, når det kommer til dialog og samarbejdsstrukturer mellem myndigheder og civilsamfundsorganisationer.
Rådgivningen hos patient- og pårørendeforeningerne bygger på myndighedernes anbefalinger og bliver til i tæt samarbejde med lægelige specialister, faglige selskaber, sundhedsprofessionelle og andre eksperter. Foreningerne har dermed et solidt fagligt grundlag for at give råd til borgerne om COVID-19, men gennem hele epidemien har der manglet noget vigtigt: Oplysning fra myndighederne.
Frustration hos patienter og pårørende
Patient- og pårørendeforeningerne er ikke blevet informeret om nye tiltag før resten af befolkningen. Flere gange har rådgiverne fået opkald med spørgsmål fra borgere, som havde læst nyhederne hurtigere, end de selv havde, og som de dermed måtte være svar skyldig. Det har skabt frustration og bekymring hos de mange patienter og pårørende, og det har formentlig genereret flere henvendelser til de i forvejen travle myndigheder.
Dette kunne have været undgået, hvis civilsamfundet fra start havde været tænkt ind som et naturligt bindeled mellem befolkning og myndigheder.
Disse erfaringer bør give regionerne og de nationale myndigheder anledning til at opbygge et bedre og tættere samarbejde med civilsamfundsorganisationerne, så de i endnu højere grad kan udføre den nødvendige samfundsopgave, som myndighederne helt legitimt ikke kan håndtere, nemlig at oversætte det generelle til sygdomsspecifikke og individuelle råd, der passer til den enkelte patients liv med sygdom.
Patienter vil have mere digital kontakt
Et af de områder, der for alvor har udviklet sig under epidemien, er den digitale kontakt mellem patienter, pårørende og sundhedsvæsen. Og langt de fleste af de patienter, der har erfaringer med videokonsultationer og anden digital kontakt med sundhedsvæsenet, vil have mere af samme skuffe. Det viser en undersøgelse foretaget af analyseinstituttet Wilke for Danske Patienter (Danske Patienter, 2020).
Dette ønske bør politikerne opfylde ved at sikre, at muligheden for digitale lægekonsultationer og behandling over afstand fortsætter og bliver styrket på den anden side af epidemien.
Under epidemien rykkede praktiserende læger, speciallæger, regioner og kommuner hurtigt med at få udbredt videokonsultationer til patienterne, og på få uger steg antallet af digitale konsultationer eksplosivt. I løbet af en enkelt uge i marts 2020 blev der gennemført omkring 25.000 videokonsultationer alene i almen praksis (Sundhedsstyrelsen, 2021).
De nyeste tal viser dog, at udviklingen allerede er på tilbagetog. Således var der 7.500 videokonsultationer i den uge af 2021, hvor der var flest (Sundhedsstyrelsen, 2021). Det er en ærgerlig udvikling set i lyset af, at mange patienter og pårørende er glade for muligheden for digital kontakt.
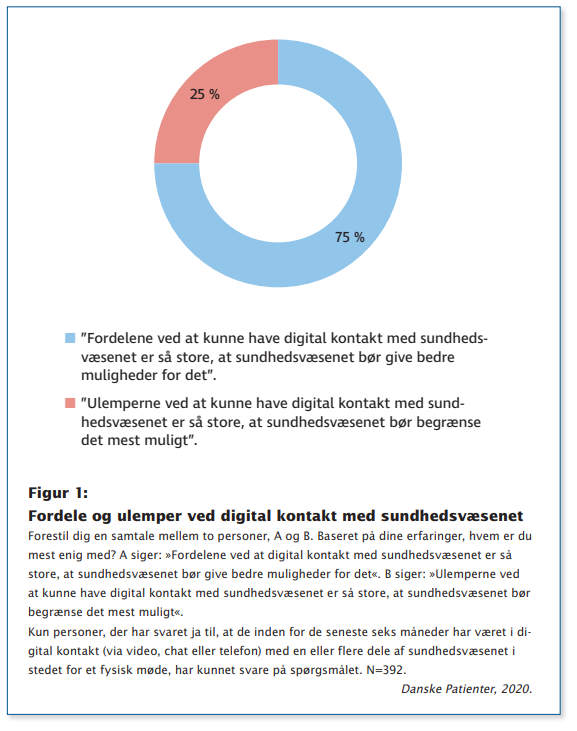
Fordele ved digital kontakt overskygger ulemper
Undersøgelsen fra Wilke viser, at 3 ud af 4 respondenter synes, at fordelene ved digital kontakt med sundhedsvæsenet overskygger ulemperne (se figur 1). Hver anden ønsker bedre muligheder for at møde den praktiserende læge, den kommunale fysioterapeut, speciallægen eller sygehuset online, og tallet er endnu højere, når man ser isoleret på dem, der inden for det seneste år har gjort sig egne erfaringer med digital kontakt.
Ikke mindst blandt respondenterne med kronisk eller langvarig sygdom er der opbakning. Her er 62 procent interesserede i, at kontakten med sundhedsvæsenet i højere grad sker digitalt.
Det er vigtigt at understrege, at video, hjemmebehandling og telemedicin ikke altid kan erstatte et fysisk fremmøde. Hvis digital kontakt bliver et krav og et one size fits all-tilbud, risikerer vi, at diagnoser overses, og at patienter bliver utrygge. Men mange mennesker med kroniske og langvarige sygdomme vil spare tid og få en mere fleksibel hverdag, hvis de kan komme i kontakt med sundhedsvæsenet digitalt frem for at skulle ud ad døren.
Erfaringerne fra COVID-19-tiden viser også, at det er lettere for de pårørende at være en del af forløbet, hvis de kan være med digitalt, og lettere for patienter at udveksle erfaringer i netværk, hvis det kan gøres via skærmen.
Potentiale i videokonsultationer skal fastholdes
I COVID-19-tiden var videokonsultationerne en nødvendighed, men vi skal holde fast i deres potentiale, når vi kommer om på den anden side af krisen. Den viden og de erfaringer, der er blevet genereret igennem det seneste år, skal omsættes til guidelines for, hvornår det er – og ikke er – fornuftigt at tilbyde patienterne en digital konsultation.
Det skal kortlægges, hvor digital kommunikation og behandling er fagligt forsvarligt, og hvor det skaber værdi for patienterne. Og netop værdien for den enkelte patient er helt afgørende.
Beslutningsstøtteværktøjer skal understøtte fagpersoner og patienter i sammen at træffe beslutning om, hvad der er den bedste konsultationsform i den givne situation. Så kan patienter og pårørende, der oplever fordele af digital kontakt, benytte det, mens patienter og pårørende, der er mere trygge ved fysisk fremmøde, altid skal kunne vælge det.
Patient- og pårørendeforeningerne bidrager gerne til at udvikle beslutningsstøtteværktøjer i et samarbejde med myndigheder, lægevidenskabelige selskaber og forskningsinstitutioner.
Fokus på trivsel er en kerneopgave
COVID-19-epidemien har påvirket trivslen og livskvaliteten for mange danskere. HOPE-projektet viser generelt høje niveauer for stress og ensomhed i befolkningen (Bang Petersen & Roepstorff, 2021). Sundhedsstyrelsen melder om et stigende antal indlæggelser i børne- og ungepsykiatrien over hele landet i starten af 2021 (Sundhedsstyrelsen, 2021).
Og undersøgelser fra patient- og pårørendeforeninger viser, at der også blandt mennesker, hvis liv er berørt af kronisk og/eller alvorlig sygdom, har været store udfordringer med at trives i COVID-19-tiden: Sygdomsangst, nedsat funktionsniveau, frygt for at smitte eller miste en nærtstående, isolation og ensomhed.
Under COVID-19-epidemien er trivsel for alvor kommet på dagsordenen, og der forestår et vigtigt arbejde for at få trivslen tilbage på sporet. Men arbejdet og det store fokus på trivsel må ikke stoppe der, for det er ikke kun i krisetider, at dele af befolkningen har problemer med trivslen. COVID-19-krisen har således været et forstørrelsesglas på de generelle udfordringer i sundhedsvæsenet.
Lavere trivselsniveau blandt patienter
Mennesker, der lever et liv med sygdom, har generelt en dårligere trivsel end resten af befolkningen. Det gælder, uanset om der er tale om fysisk eller psykisk sygdom. På en skala fra 0 til 100, hvor 100 er den bedst mulige trivsel, lå danskernes gennemsnit før COVID-19 på 70 point, mens respondenterne i en ny undersøgelse om trivsel blandt patienter har et gennemsnit på 57 point (Danske Patienter, 2021).
I april 2020, da epidemien netop havde ramt Danmark, og mange var omfattet af restriktioner, var den gennemsnitlige score i befolkningen på 65 point. Det er et fald i forhold til tidligere målinger, men det er fortsat markant højere end den gennemsnitlige score fundet i undersøgelsen blandt patienter (Danske Patienter, 2021).
Trivselsniveauet har ikke kun betydning for patienternes livskvalitet. Det har også indflydelse på, hvordan det går med sygdommen og på, hvor godt behandlingen virker på én. Forebyggelse af mistrivsel blandt patienter har således et enormt potentiale både for den enkelte, for ressourcetrækket i sundhedsvæsenet og for samfundet mere generelt. Derfor bør vi tage ved lære af det nye syn på trivsel, epidemien har givet os.
Tre forhold springer i øjnene
Der er især tre forhold, der springer i øjnene, når man læser den nævnte trivselsundersøgelse igennem: Sundhedsvæsenet får ikke altid øje på det, når patienter har problemer med trivslen (se figur 2).
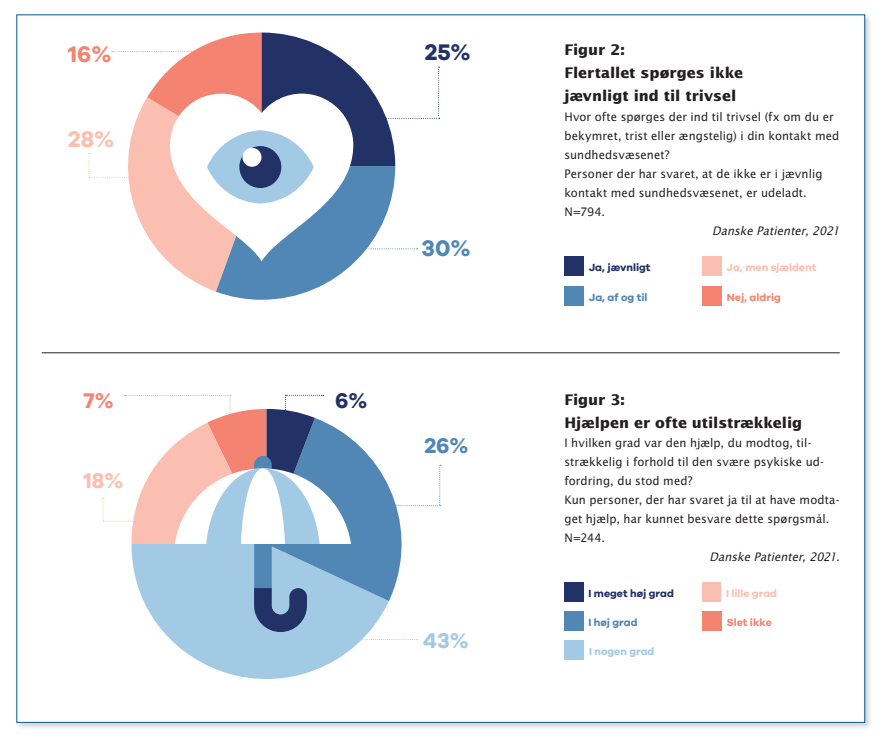
De patienter, der får hjælp, får ofte ikke den rigtige eller tilstrækkelige hjælp (se figur 3). Og sundhedsvæsenet er indrettet på en måde, som i sig selv påvirker patienternes trivsel negativt (se figur 4).
Undersøgelsen viser også, at patienter med multisygdom og patienter med dårlig trivsel sjældnere oplever, at sundhedspersonalet viser interesse for, hvordan de har det. Det kan være med til at forværre den sociale ulighed i sundhed. Det bør være et selvstændigt opmærksomhedspunkt i det videre arbejde.
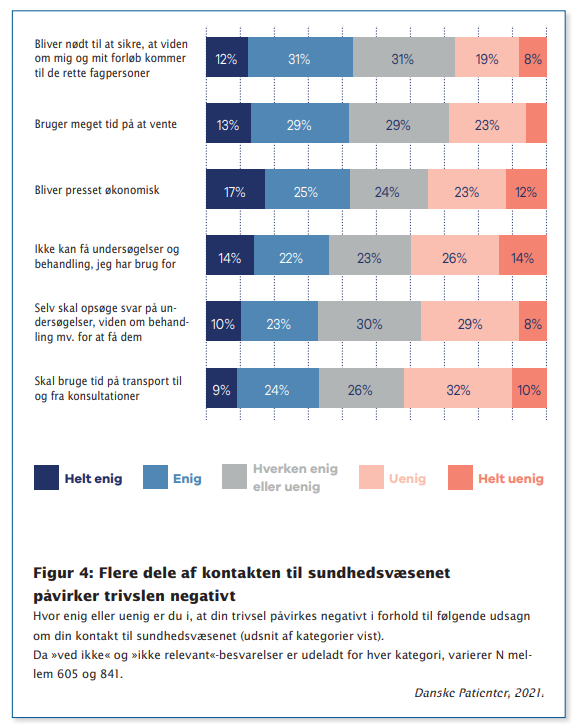
Myndighederne bør sikre, at samtaler om trivsel gøres til en del af kerneopgaven i sundhedsvæsenet. Det kræver uddannelse, tid og en kulturændring, hvor man i højere grad ser patienten som et helt menneske, frem for at der alene er fokus på sygdommen.
Det er langt fra alle patienter, der vil se det som et problem, at de ikke bliver spurgt jævnligt ind til, hvordan de har det. Alle er forskellige, og nogle har ikke behov for at tale om trivsel med en læge eller sygeplejerske. Men hvis sundhedsvæsenet skal fange mistrivsel i opløbet og sætte forebyggende ind, er det afgørende, at der bliver gået systematisk til værks.
Huller i den danske dataguldgrube
Et sidste sted, hvor der oplagt er læring at hente, er forløbet omkring vaccination af befolkningen. Især patienter og pårørende har oplevet en del slinger i kursen frem mod de to stik.
Det virker umiddelbart som en relativt simpel opgave: Identificer de 390.000 sårbare patienter i vaccinegruppe 5 og 10, der ifølge Sundhedsstyrelsen er i øget risiko for at få alvorlige følger af smitte med COVID-19-virus.
Men vaccineudrulningen var sværere end som så, og forløbet har afsløret bekymrende svagheder i det danske sundhedsvæsen. Konsekvensen blev, at man af administrative årsager skrottede den gældende vaccinationskalender, så sårbare mennesker med kroniske og alvorlige sygdomme måtte vente yderligere måneder på at få vaccinen.
Den primære årsag til, at opgaven blev en for stor mundfuld for de praktiserende læger og myndighederne, er, at overblikket over patienterne i almen praksis er mangelfuldt. På tværs af de praktiserende lægers patientlister, Sundhedsdatastyrelsens dataliste og Sundhedsstyrelsens liste over visitationskriterier var der stor forvirring om, hvem der var og ikke var i målgruppen.
Konklusionen blev, at de nationale registre er meget lidt anvendelige til denne opgave, fordi de er forældede, ufuldstændige eller fejlbehæftede. Med andre ord: Vi har meget lidt viden om patienterne i en væsentlig del af det danske sundhedsvæsen. Det er et seriøst hul i de ellers så gode danske sundhedsregistre, og det vil være klogt at finde lappegrejet frem snarest.
PLO melder pas
Men manglende data bærer ikke ansvaret alene. Vaccineudrulningen har også vist, at det er vanskeligt at få de praktiserende lægers organisation (PLO) til at være en aktiv medspiller i svære situationer. Da doserne skulle fordeles mellem grupperne i den oprindelige vaccineplan, var der behov for PLO og de praktiserende læger. Men PLO meldte pas. De var bekymrede for, at deres medlemmer ville blive overrendt med patienter, som ville presse sig til en plads forrest i vaccinekøen.
Meldingen fra PLO er opsigtsvækkende. For det første fordi opgaven med at tage en dialog med patienterne om, hvorvidt de kan eller ikke kan visiteres til en vaccine, ligger i direkte forlængelse af det arbejde, de praktiserende læger allerede udfører. Det burde ikke være en udfordring for organisationens medlemmer at varetage tjansen.
For det andet fordi den viser, at den politiske styring med almen praksis er nærmest fraværende. PLO blev bedt om at løse en opgave, men de takkede nej og efterlod Sundhedsstyrelsen, regeringen og patienterne med en lang næse.
Offentlig debat om almen praksis
COVID-19-krisen har vist, at der er grund til at få en bred offentlig debat om indretningen af fremtidens almene praksis.
Hvordan sikres det, at myndighederne får indblik i valide data fra almen praksis? Hvordan sikres der styring, så politikere og myndigheder kan beslutte, hvilke opgaver almen praksis skal løse generelt og i en krisesituation? Og hvordan sikres der en kapacitet, som gør, at ressourcer ikke bliver forklaringen på, at almen praksis ikke kan bidrage til at hjælpe sårbare patienter i en svær situation?
De spørgsmål bør man kigge på i et udvalgsarbejde, som kan sikre, at udviklingen af fremtidens almene praksis sker i tråd med borgernes behov og forventninger.
Der er masser at tage fat på, når man skal drage læring fra COVID-19-epidemien. Derfor opfordrer vi til, at der bliver lavet en samlet evaluering af forløbet og af de bump, vi har mødt på vejen. Hvis evalueringsarbejdet bliver taget seriøst og tilrettelagt med udgangspunkt i, hvordan sundhedsvæsenet kan blive bedre for patienter og pårørende, er der grundlag for en positiv udvikling.
Referencer
Bang Petersen, Michael & Roepstorff, Andreas (2021): Danskernes adfærd og holdninger til COVID-19-epidemien. Resultater fra HOPE-projektet. School of Business and Social Sciences, Aarhus Universitet.
Danske Patienter (2020): Digital kontakt med sundhedsvæsenet – hvad oplever patienterne?
Danske Patienter (2021): Tættere på trivsel – en undersøgelse af patienters mentale sundhed.
Sundhedsstyrelsen (2018): Forebyggelsespakke – Mental sundhed.
Sundhedsstyrelsen (2021): COVID-19: Monitorering af aktivitet i sundhedsvæsenet. Beskrivelse af udviklingen i aktivitet i sundhedsvæsenet under COVID-19 epidemien – 8. rapport.

