På trods af stor viden om den sociale uligheds indflydelse på behandlingen af psykiske lidelser er det begrænset, hvordan denne viden anvendes i det kliniske arbejde. Løsningen er øget samarbejde.
Af Søren Valgreen Knudsen, Søren Paaske Johnsen og Jan Mainz
En af sundhedssektorens største udfordringer er, at mennesker med alvorlig psykiatrisk sygdom har en forventet kortere levetid på 15-20 år sammenlignet med den øvrige befolkning (1). Medvirkende til dette er ulykker og selvmord, der udgør omkring en tredjedel af overdødeligheden (2). Størstedelen skyldes naturlig død, der både forekommer hyppigere og tidligere end hos personer uden psykisk sygdom og hvor hjertekarsygdomme udgør op mod halvdelen (2–5).
Mange af årsagerne til overdødeligheden bunder i uhensigtsmæssig livsstil i form af rygning, dårlige kostvaner, nedsat fysisk aktivitet og overvægt/fedme, der isoleret set og især i samspil kan medføre metabolisk syndrom og diabetes, der begge er kendte risikofaktorer til hjertekarsygdomme (2).
Ligeledes spiller en øget tilbøjelighed til overforbrug eller misbrug af stoffer, alkohol og medicin en rolle for overdødeligheden (3–8). Psykisk sygdom i sig selv anses også som en risikofaktor, blandt andet på grund af bivirkninger ved psykofarmaka såsom øget risiko for udvikling af hjerterytmeforstyrrelser eller vægtøgning med risiko for metabolisk syndrom og diabetes (2–4,7,9,10).
Øget fokus på sociale determinanter
Der er således en række umiddelbare årsager, der kan forklare en del af overdødeligheden blandt psykisk syge. Foruden disse årsager har der i de seneste år været et stigende fokus på de såkaldte sociale determinanter for mental sundhed, der kan konceptualiseres som grundårsagerne eller årsagerne til årsagerne for psykisk sundhed og sygdom. Det vil sige de samfundsmæssige faktorer, der risikoen for sygdom (11,12).
Dette fokus understreger behovet for at tænke sociale forhold ind i forebyggelse, diagnostik, pleje, behandling og rehabilitering af psykiske sygdomme (12–14).
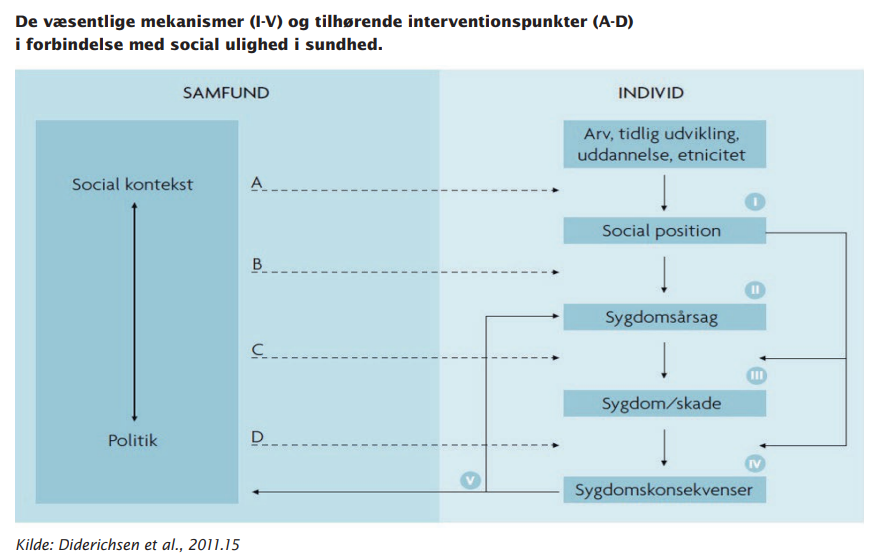
Således er risikoen for at udvikle psykisk sygdom såvel som for kvaliteten af patientforløbet forbundet med eksponering for en lang række faktorer relateret til social position, som det fremgår af Figur 1 (15). Det drejer sig især om lav indkomst, begrænset uddannelse, og erhvervsmæssig status d (16). Andre sociale stressfaktorer har også vist at have indflydelse, blandt andet mangel på social støtte, lav grad af kontrol over sit arbejdet, kritiske livsbegivenheder og arbejdsløshed (16).
Viden om ulighed anvendes ikke i klinisk arbejde
På trods af denne viden om de sociale determinanter og især den sociale uligheds indflydelse på psykiske lidelsers ætiologi er det begrænset, hvordan denne viden anvendes i psykiatriens kliniske arbejde. Denne diskrepans har rødder tilbage til det markante paradigmeskifte, der skete i psykiatrien i 1990erne med den biologiske psykiatri (11).
I løbet af dette ”hjernens årti” blev viden om molekylære og genetiske risikofaktorer for udviklingen af psykiatriske lidelser markant øget. Skiftet mod biologisk psykiatri har ført til mange positive resultater, herunder et fald i stigmatisering forbundet med nogle psykiske lidelser såsom depression, men ikke nødvendigvis med andre som skizofreni (11).
Ligeledes medførte skiftet store fremskridt inden for genetik, billeddannelse, neurobiologi og psykofarmakologi (11). Samtidig har dette fokus dog også skabt en gradvis bevægelse væk fra et klinisk fokus på de sociale processer, der bidrager til ætiologien og forløbet af psykiske lidelser.
Biopsykosocial kontra biomedicinsk tilgang
Den biologiske psykiatri har givet mange behandlingsmuligheder. D
en har imidlertid ikke tilbudt mange konkrete løsninger i forhold til forebyggelsen af psykiske sygdomme, ligesom den ikke kan stå alene i det rehabiliterende arbejde eller i de mange tilfælde, hvor sygdommene bliver langstrakte eller ligefrem kroniske forløb.
Saraceno hævdede derfor, at der i tråd med den klassiske bio-psyko-sociale ætiologiske hypotese er behov for et lignende paradigme for interventioner i psykisk sygdom: ”Den sociale dimension af psykisk sygdom bør være en iboende del af intervention og ikke bare en faktor i ætiologisk modellering” (17).
At tage fat på de sociale determinanter for mental sundhed kræver således en tilgang, der adskiller sig fra de typiske kliniske tiltag psykiatere og andet psykiske sundhedspersonale anvender i dagligdagen på de psykiatriske hospitaler. Den kræver en langt mere samarbejdende tilgang med tværfaglige og tværsektorielle strategier og alliancer, der kan rumme patientens biopsykosociale omstændigheder og tilbyde individualiserede patientforløb af høj kvalitet.
Forskellige politiske og administrative systemer
En af de store udfordringer i den forbindelse er, at sundhedssektoren og socialsektoren er drevet af forskellige politiske og administrative systemer. Dette indebærer en risiko for, at patienterne kan blive skubbet fra den ene tjeneste til en anden med indlysende negative konsekvenser for kontinuitet i behandlingen.
Konkret indebærer dette en risiko for patientsikkerheden, og det er eksempelvis påvist, at jo flere overgange et forløb indeholder, jo større er risikoen for, at patienten oplever utilsigtede hændelser, fejl eller komplikationer, der kan føre til fysisk eller psykisk skade (18).
Ofte står sundhedssektoren alene for den medicinske komponent i behandlingen, og resultatet kan være, at sundhedssektoren bliver reduceret til biomedicinsk behandling på hospitaler i en kort periode (17). På den anden side risikerer socialsektoren at stå med rehabiliteringstilbud med generiske og ofte utilfredsstillende velfærdsinterventioner uden lægefaglig understøttelse.
Ligeledes kan rigide grænser mellem den primære, sekundære og tertiære sundhedssektor medføre, at patienterne ”skubbes rundt”, uden at nogle vil tage ansvaret, og resultere i at patienterne vælger at droppe ud af forløbet (17).
Social slagside ved rigide grænser
De rigide grænser er ikke bare et generelt problem, men får en yderligere dimension ved at være præget af en social slagside. Sundhedsvæsenet er i stigende grad karakteriseret ved højere specialisering og kompleksitet, mens kontakten er kendetegnet ved kortere indlæggelser og øget ambulant aktivitet.
Systemet er ofte også designet efter billedet af den ”ideelle” patient, altså en patient der forstår selv at skaffe sig adgang til relevant behandler, ved hvilke rettigheder, han eller hun har, og ved hvilke krav systemet stiller (19).
At begå sig i et moderne sundhedsvæsen kræver en vis sundhedskompetence, hvilket kan defineres som individets evne til at tilegne sig, forstå og anvende sundhedsrelateret information (20).
Uddannelsesniveau og sundhedskompetence
Der er dog en sammenhæng mellem kort uddannelsesniveau og ringe sundhedskompetence, og for nogle grupper kan det blive en alvorlig barriere i forhold til at få relevant hjælp (21). Sociale faktorer kan således spille ind på adgangen til sundhedsydelserne, på trods af at den i princippet er ens for alle borgere.
Sundhedskompetence spiller ligeledes ind på andre centrale faktorer, der er afgørende for behandlingsresultatet, herunder compliance fra patientens side (22). For eksempel er udeblivelsesraten for planlagte aftaler højere for folk med en lav socioøkonomisk position og for patienter med alvorlig psykisk sygdom er den op til 50 procent (23,24).
Udfordrende at skabe sammenhængende forløb
En af de store udfordringer i psykiatrien såvel som i resten af sundhedsvæsenet er at tilrettelægge sammenhængende forløb, der sikrer, at patienten modtager evidensbaseret behandling til tiden (18). At patientforløbene er sammenhængende betyder, at der er kontinuitet i sundhedsydelserne, altså sammenhæng i forebyggelse, diagnostik, behandling, pleje og rehabilitering (14).
Ligeledes indbefatter det, at ydelserne er koordinerede, det vil sige samordnet i et hensigtsmæssigt patientforløb inden for og på tværs af sundhedsvæsenets sektorer (14). Relevante aktører kan være den praktiserende læge, det kommunale sundhedsvæsen og hospitalsvæsenet og eventuelt også andre samfundssektorer som eksempelvis socialsektoren og beskæftigelsesområdet.
Forløbsbaseret organisering i Nordjylland
I Region Nordjylland har man forsøgt at imødekomme udfordringen med sammenhængende forløb ved at gennemføre en forløbsbaseret ledelsesmæssig organisering med henblik på at sikre entydig ledelse, som kan understøtte hensigtsmæssige patientforløb (18).
Denne organisering betegnes ”Patientens team”, og visionen er, at alle patienter skal opleve, at deres forløb er sammenhængende med få svigt i overgangene og god kvalitet (18,25).
Patientens team etableres ved indlæggelse inden for 24 timer eller ved det første besøg i et ambulant forløb (18). Teamet består af de fagpersoner, som primært indgår i patientens behandling sammen med patienten og eventuelt dennes pårørende. Relevante fagpersoner kan foruden hospitalslæger fra specialerne indbefatte den praktiserende læge og fagpersoner i kommunerne (18).
Alle patienter har patientansvarlig læge
I patientens team er der et entydigt lægeligt ansvar. Dette indbefatter, at alle patienter har en patientansvarlig læge, som har ansvaret for patientens behandlingsforløb, herunder udarbejdelse af behandlingsplan og logistik og fremdrift i forløbet. Den behandlingsansvarlige læge fungerer endvidere som kontaktperson for patienten og den praktiserende læge ved udskrivelse (18).
Hvis forløbet er kompliceret, og der indgår flere specialer på tværs af afdelinger, hospitaler eller regionsgrænser, er der tillige en tværgående patientansvarlig læge. Den tværfaglige patientansvarlige læge skal have det faglige overblik på tværs af specialer og sikre, at de relevante og nødvendige faglige kompetencer inddrages og koordineres, altså sikre patientforløbets samlede logistik og koordinering (18).
Variation i kommunal kvalitet er en udfordring
En tilbagevendende udfordring i at skabe et godt patientforløb er, at der på flere områder er et utilstrækkeligt samarbejde mellem sundhedsvæsenets sektorer ved udskrivning eller afslutning efter ambulant psykiatrisk forløb.
Det kommunale selvstyre indebærer, at kommunerne inden for Serviceloven vælger deres eget serviceniveau. Dette er medvirkende til, at der er stor geografisk variation i forhold til, hvad kommunerne kan stille op i forbindelse med eksempelvis ventetid til bosteder eller rehabiliteringsindsatser.
Ventetiden til et bosted efter udskrivelse er dog ikke bare et spørgsmål om service, men er et meget centralt anliggende for kvalitet og patientsikkerheden i patientforløbet.
Afgørende med tilbud ved udskrivelse
En nylig landsdækkende dansk kohorteundersøgelse viste, at selvmordsrater blandt personer, der blev indlagt på eller udskrevet fra et psykiatrisk hospital, var mere end 100 gange højere end for dem, der aldrig havde været indlagt (26). Risikoen for selvmord er særlig høj i de første uger efter udskrivelse (27–29).
Det er således af afgørende betydning, om der står et tilbud klar til borgeren ved udskrivelse, eller der går flere måneder. Stor geografisk variation i forhold til, hvad kommunerne kan og prioriterer at stille op med af servicetilbud, skaber derved også stor variation i kvaliteten af det patientforløb, som borgeren opnår med risiko for alvorlige problemer med kvalitet og patientsikkerheden.
For at sikre patientforløb af en høj og ensartet kvalitet, som Sundhedsloven foreskriver, bliver vi nødt til at kunne vurdere, om den enkelte borger har fået det relevante tilbud. Dette kræver fastsatte nationale kvalitetsstandarder for hele forløbet, gerne formuleret og monitoreret af Sundhedsstyrelsen. Dette kan dog være er et dilemma i forhold til det kommunale selvstyre og kalder på en ny måde at agerer på. Dette bør adresseres i den kommende 10 årsplan for psykiatrien.
Psykiatrien har ansvar for at udvise fleksibilitet
Det er antaget, at 60 procent af overdødeligheden blandt personer med alvorlig psykisk sygdom kan tilskrives fysisk sygdom (2,30). Igen er der en social slagside, herunder det vilkår at udsatte patienter sjældent opsøger egen læge. Dermed bliver psykiatrien deres primære kilde til både primær, sekundær og tertiær profylakse.
I forlængelse deraf har sundhedsvæsenet, herunder psykiatrien, et særligt ansvar for at udvise fleksibilitet for at kunne tilbyde denne patientgruppe behandling af høj kvalitet (30). Dette kræver samarbejde, hvad end det er inden for psykiatrien eller på tværs af forskellige medicinske discipliner (17).
Brobyggere mellem psykiatri og somatik
For at skabe disse broer mellem psykiatrien og somatikken med mål om at forbedre det fysiske helbred hos patienter med psykiatrisk sygdom har man i Region Nordjylland arbejdet med brobyggere i form af de såkaldte ”liaisons”.
Liaison somatik er en samarbejdsform på tværs af psykiatri og somatik, som grundlæggende handler om, at somatisk personale vurderer fysiske symptomer og sygdomme hos de indlagte patienter i psykiatrien.
Konkret går en somatisk læge og sygeplejerske en ugentlig stuegang på de psykiatriske sengeafdelinger. Det kan betragtes som en form for ugentlig medicinsk stuegang på psykiatrisk afdeling, som også håndterer almenmedicinske, gynækologiske, sociale og neurologiske problemstillinger (30).
Der er således ikke tale om de vanlige tilsyn, der ofte fører til ”et godt råd”. Derimod overtager lsiaison somatik ansvaret for behandlingen, når der identificeres somatiske problemstillinger.
Systematisk gennemgang af indlagte patienter
Er der ikke patienter henvist til funktionen, foretages i stedet systematisk gennemgang af de indlagte patienter. Dette kan eksempelvis være med fokus på afvigende blodprøver eller på medicininteraktioner mellem psykiatrisk og somatisk farmaka (30).
Desuden deltager det somatiske personale en gang om ugen på psykiatriens middagskonference, hvilket fungerer som kompetenceudvikling af personalet i psykiatrien.
Erfaringen fra Region Nordjylland er blandt andet, at det er lykkedes at skabe en god dialog med patienterne, som derved nu får gennemført undersøgelser, de ellers har afvist i årevis.
En bærende del af denne succes skyldes, at den somatiske rådgivning og undersøgelse ikke gennemføres af psykiateren, som kan sammenkobles med potentielt konfliktfyldte emner som for eksempel tvangstilbageholdelse eller den medicinske psykiatriske behandling, men af en person iført en hvid kittel, der derved signalerer et andet hovedfokus end psykiatriens personale (30).
De sociale determinanter som platform for forandring
Selvom meget kan og bør udrettes ved at sikre en større forståelse af det samarbejdende sundhedsvæsen, tyder den eksisterende viden på, at interventioner, der direkte er rettet mod sociale determinanter for sundhed, har størst indvirkning på befolkningens mentale sundhed (11).
Således er forbedring af enkeltpersoners økonomiske situation, styrkelse af fællesskabstilknytning og bekæmpelse af social isolation blandt de væsentligste interventioner til at forbedre befolkningens mentale sundhed (16). Dette er i høj grad relevant for både sundhedsfaglige og beslutningstagere og bør tages i betragtning ved udformning af politikker og interventioner, der sigter mod at forbedre sundhedsydelserne, forebygge psykiske lidelser og fremme mental sundhed i samfundet (16).
At øge vores viden og forståelse af de sociale faktorer for mental sundhed kan føre til betydelige gevinster ved at fokusere på et område, der ikke har fået tilstrækkelig opmærksomhed, men som kan have en stor indvirkning på folkesundheden (11).
Referencer
- Nordentoft M, Wahlbeck K, Hällgren J, Westman J, Ösby U, Alinaghizadeh H, et al. Excess Mortality, Causes of Death and Life Expectancy in 270,770 Patients with Recent Onset of Mental Disorders in Denmark, Finland and Sweden. PLoS One. 2013;8(1).
- Kunwald EO, Busch JR, Kruckow L, Jacobsen C, Lynnerup N, Banner J. Survive – Lad de døde gavne de levende [Internet]. 2019. 54 p. Available from: https://retsmedicin.ku.dk/pdf_filer/ri-rpa-samle/Satspuljerapport__v8_.pdf
- Raedler TJ. Cardiovascular aspects of antipsychotics. Curr Opin Psychiatry. 2010;23(6):574–81.
- Chang CK, Hayes RD, Broadbent M, Fernandes AC, Lee W, Hotopf M, et al. All-cause mortality among people with serious mental illness (SMI), substance use disorders, and depressive disorders in southeast London: A cohort study. BMC Psychiatry. 2010;10.
- Tiihonen J, Lönnqvist J, Wahlbeck K, Klaukka T, Niskanen L, Tanskanen A, et al. 11-year follow-up of mortality in patients with schizophrenia: a population-based cohort study (FIN11 study). Lancet. 2009;374(9690):620–7.
- Brown S, Inskip H, Barraclough B. Causes of the excess mortality of schizophrenia. Br J Psychiatry. 2000;177(SEPT):212–7.
- Lambert TJR, Velakoulis D, Pantelis C. Medical comorbidity in schizophrenia. Med J Aust. 2003;178(9 SUPPL.):67–70.
- Oud MJ, Meyboom-De Jong B. Somatic diseases in patients with schizophrenia in general practice: Their prevalence and health care. BMC Fam Pract. 2009;10.
- Saha S, Chant D, McGrath J. A systematic review of mortality in schizophrenia: Is the differential mortality gap worsening over time? Arch Gen Psychiatry. 2007;64(10):1123–31.
- Newcomer JW. Second-generation (atypical) antipsychotics and metabolic effects: A comprehensive literature review. CNS Drugs. 2005;19(SUPPL. 1):1–93.
- Shim R, Koplan C, Langheim FJP, Manseau MW, Powers RA, Compton MT. The social determinants of mental health: An overview and call to action. Psychiatr Ann. 2014;44(1):22–6.
- Solar O, Irwin A. A Conceptual Framework for Action on the Social Determinants of Health. Social Determinants of Health Discussion Paper 2 (Policy and Practice). 2010.
- Carod-Artal FJ. Social determinants of mental health. Glob Ment Heal Prev Promot. 2017;33–46.
- Mainz J, Paaske Johnsen S. Kvalitet og patientsikkerhed i sundhedsvæsenet – i evidensbaseret perspektiv. Copenhagen: Munksgaard; 2022.
- Diderichsen F, Andersen I, Manuel C. Ulighed i sundhed – årsager og indsatser. København; 2011.
- Silva M, Loureiro A, Cardoso G. Social determinants of mental health: A review of the evidence. Eur J Psychiatry. 2016;30(4):259–92.
- Saraceno B. Mental health: scarce resources need new paradigms. World Psychiatry. 2004;3(1):3–5.
- Mainz J, Jensen JW. Patientens team og den behandlingsansvarlige læge kan optimere patientforløb. Ugeskr Laeger. 2015;177(48):V05150436.
- Diderichsen F, Andersen I, Manuel C, Andersen A-MN, Bach E, Baadsgaard M, et al. Health Inequality – determinants and policies. Scand J Public Health. 2012;40(Suppl 8):12–105.
- Nutbeam D. Health literacy as a public health goal: A challenge for contemporary health education and communication strategies into the 21st century. Health Promot Int. 2000;15(3):259–67.
- Friis K, Lasgaard M, Osborne RH, Maindal HT. Gaps in understanding health and engagement with healthcare providers across common long-term conditions: A population survey of health literacy in 29 473 Danish citizens. BMJ Open. 2016;6(1):1–10.
- Andersen R, Newman JF. Societal and individual determinants of medical care utilization in the United States. Milbank Q. 2005;83(4).
- Dantas LF, Fleck JL, Cyrino Oliveira FL, Hamacher S. No-shows in appointment scheduling – a systematic literature review. Health Policy (New York) [Internet]. 2018;122(4):412–21. Available from: https://doi.org/10.1016/j.healthpol.2018.02.002
- Smoller JW, McLean RYS, Otto MW, Pollack MH. How do clinicians respond to patients who miss appointments? J Clin Psychiatry. 1998;59(6):330–8.
- Mainz J, Kjølbye M, Sloth A. De mange aktører. In: Fysiske sygdomme blandt psykisk syge. København: FADL; 2014.
- Madsen T, Erlangsen A, Hjorthøj C, Nordentoft M. High suicide rates during psychiatric inpatient stay and shortly after discharge. Acta Psychiatr Scand. 2020;142(5):355–65.
- Deisenhammer EA, Behrndt EM, Kemmler G, Haring C, Miller C. Suicide risk factors in patients recently discharged from a psychiatric hospital: A case-control study. J Clin Psychiatry. 2019;80(5).
- Ho TP. The suicide risk of discharged psychiatric patients. J Clin Psychiatry. 2003;64(6):702–7.
- Chung DT, Ryan CJ, Hadzi-Pavlovic D, Singh SP, Stanton C, Large MM. Suicide rates after discharge from psychiatric facilities: A systematic review and meta-analysis. JAMA Psychiatry. 2017;74(7):694–702.
- Mackenhauer J. Liaison Somatik. 2019.


